Table of Contents
Parodontite , sintomi cause. Come curarla ?
Parodontite: cos’è?
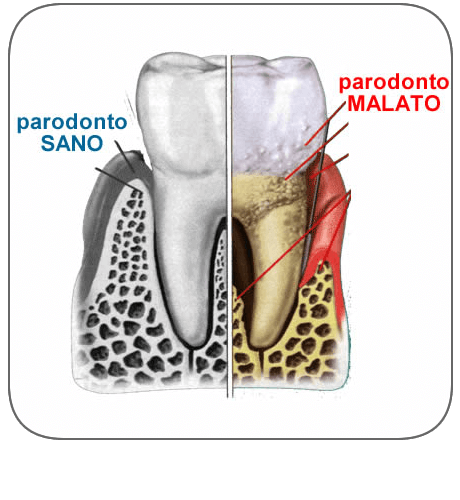
La parodontite, anche detta piorrea, è un’infiammazione molto grave che colpisce le gengive e gli altri apparati a sostegno del dente. Essa, soprattutto se trascurata, può causare la recessione delle gengive dai denti e danni alla struttura ossea fino alla perdita totale dei denti e altri problemi di salute collegati.
Bisogna prestare attenzione anche a quelle che sembrano semplici placche provocate da normali infezioni batteriche, in quanto queste possono indurirsi e andare a formare sacche batteriche capaci di distruggere osso e gengiva.
I sintomi di una leggera gengivite possono già considerarsi campanelli d’allarme per un’eventuale parodontite: si parte dunque da gengive gonfie e si può arrivare a regressione o aspetto rosso o purpureo di queste ultime, improvviso spazio tra i denti o loro cambio di posizione durante la masticazione.
In caso di sintomi del genere, che provocano spesso anche forti dolori, è opportuno rivolgersi ad un dentista per stabilire il metodo di trattamento più opportuno.
La piorrea, infatti, è un problema molto grave ma può essere arrestato se aiutati da uno specialista.
Egli vi aiuterà ad evitare innanzitutto una scarsa igiene orale: si ha una predisposizione verso la parodontite se si è fumatori, se si usa in maniera scorretta lo spazzolino o il filo interdentale e se si ha un’alimentazione scorretta; altri casi in cui non si esclude la predisposizione sono l’età avanzata e un eventuale squilibrio batterico: date queste possibilità, è consigliabile sottoporsi a controlli regolari per riuscire ad evidenziare in tempo la problematica.
Trattamenti medici e farmacologici per la piorrea
Come per ogni complicazione di questo genere, la miglior cura risulta essere senza dubbio la prevenzione a partire anche dai più piccoli, insegnando ai bambini (già durante la fuoriuscita dei primi molari) le regole base di una giusta igiene dentale e cura associata, ovviamente, ad una visita ortodontica che risulta essenziale per prevenire problemi ossei ed occlusioni sbagliate.
Al seguito della stabilizzazione dentale è necessario controllare lo stato delle nostre gengive che se edematose, sanguinanti o arrossate necessitano di una visita urgente.
E’ molto importante, sempre nell’ambito dell’igiene orale, effettuare una pulizia professionale da uno specialista con cadenza di almeno 6 mesi, per evitare i rischi di depositi batterici e creazione di carie.
Queste ultime, infatti, devono subito essere estirpate ed otturate per evitare che i batteri arrivino sino alla zona gengivale.
Se si ritiene che sia una malattia già presente in famiglia, occorre effettuare (sin dalla pubertà) un test di rischio per la valutazione dei rischi genetici che potrebbero condurre alla parodontite.
Inoltre, occorre ridurre drasticamente il consumo di sigarette, massimo 3 o 4 giornaliere ed abolire completamente sigari o pipe: il fumo aumenta in misura altissima il rischio di perdere i denti e le dipendenze da tabacco rendono praticamente inutili anche le terapie.
Infine, molte malattie sistemiche come diabete, aterosclerosi ed osteoporosi sono collegate alla nascita di parodontite e sono consigliati controlli medici anche per prevenire questa ulteriore complicanza.
Comunque, una volta sottoposti a controllo dal proprio dentista ed evidenziati i primi segni di parodontite, è possibile che lo specialista agisca in diversi modi: alcuni ricorrono alla rimozione della placca (o del tartaro) dai denti e da sotto le gengive, altri soltanto all’eliminazione di questi residui nei pressi delle tasche parodontali.
Nei casi più gravi non è detto che queste operazioni siano sufficienti a risolvere il problema, per il quale occorrono operazioni più invasive come chirurgia dei lembi o innesti.
L’infezione va comunque estirpata, perché anche con la costruzione di strutture in titanio o di altri di implantologia, la parodontite può comunque manifestarsi sotto altre forme, andando ad intaccare il nuovo impianto.
Usare il colluttorio:
Per quanto riguarda le cure farmacologiche, invece, farmaci spesso accostati a terapie per la piorrea sono: FANS come Ibuprofene, Acido acetilsalicilico e Naproxene per alleviare i dolori del mal di denti, farmaci corticosteroidi come Doxiciclina e Cefotaxima con attività antibatterica, o specialità farmacologiche disinfettanti come la Clorexidina presente in collutori da tenere in bocca almeno per trenta secondi prima di espellerlo.
Può essere efficace anche effettuare una cura antibiotica per controllare le infezione batteriche occorse al livello delle gengive.
Piorrea, come curarla con rimedi naturali
In caso di parodontite, accanto al trattamento stabilito dal proprio dentista e sempre sotto consiglio di questi, il paziente può fare uso di prodotti erboristici.
Si tratta di un modo utile spesso ad alleviare i dolori causati dai danni gengivali e, in alcuni casi, anche a velocizzarne la guarigione.
E’ presente in commercio l’Aloe vera gel che è possibile applicare sul tratto dolorante come un antiinfiammatorio, la Betulla sempre per la sua azione lenitiva, l’Echinacea e l’Eleuterococco come immunostimolanti in caso di alterazione delle difese immunitarie, Equiseto per i sanguinamenti gengivali, Propoli come anestetico al dolore, la Salvia per le sue proprietà disinfettanti e infine il Tarassaco.
Naturalmente tali rimedi naturali non sostituiscono le terapie farmacologiche né gli eventuali trattamenti consigliati dal dentista di fiducia: possono rappresentare un mezzo per rendere la guarigione più rapida ed “indolore” ma solo con cure specializzate, infatti, è possibile rimuovere definitivamente l’infezione parodontale.
Parodontite cronica
La parodontite cronica è di certo la forma più diffusa tra i tipi di parodontite. Si manifesta con l’insorgere di gengive gonfie, sanguinanti e mollicce che causano una mobilità dei denti molto marcata a causa anche della riduzione dell’osso alveolare.
Questa è di solito una fase già abbastanza grave della malattia che, arrivata a questo stadio, risulta essere evidente ma sempre più difficile da trattare.
Si definisce cronica in quanto si manifesta sotto forma di gengivite già nell’adolescenza e risulta essere lentamente progressiva con picchi ed aggravamenti acuti (con associata mancanza di attacco gengivale) durante i periodi di riduzione delle difese immunitarie.
Nel corso della vita questi sintomi si accumulano manifestando uno stadio grave arrivati ad età adulta, costretti ad avere a che fare con i suoi effetti distruttivi.
Il grado di tale patologia è in virtù dei livelli di placca dentale, stress, fumo, diabete ed efficienza immunitaria.
Come già detto i soggetti affetti da tabagismo sono più inclini al sorgere della malattia, specie quando si tratta di parodontite cronica: già il suo lento avanzamento coniugata all’attenuazione dell’infiammazione a causa del fumo tendono a nascondere lo stato e la gravità della patologia.
Non dimentichiamoci anche la cura con il Laser , la più tecnologia e funzionale per questo tipo di problema ! Ecco un immagine che rende meglio l’idea a rigurado:
Quali sono le varie forme di parodontite?
La classificazione sulle piorree, ad oggi, ne distingue tre tipi: quella aggressiva (maggiormente presente già nella pubertà), parodontite cronica (già sopra analizzata e che si manifesta, nella sua maggiore gravità, in età adulta) ed una forma a parte rappresentata dalle varie parodontiti ulcero-necrotiche (piuttosto rare).
Occorre inoltre sapere che la piorrea è definita “localizzata” quando si estende a meno del 30% della bocca, altrimenti vieni considerata “generalizzata”.
La parodontite aggressiva si manifesta spesso nei giovani presentandosi come “localizzata” ed ha una progressione rapida.
La “generalizzata” si presenta, in gravi forme, in età adulta. Sia la forma generalizzata che quella localizzata sono genetiche, ma insorgono da infezione batteriche aventi ceppi differenti.
La malattia si manifesta con la rapida perdita dell’attacco dei denti colpendo soprattutto i primi morali ed incisivi.
La parodontite ulcero-necrotica, invece, si manifesta insieme a papille e margini gengivali ulcerati e necrotici, con la presenza su di essi di materiale giallognolo. E’ prevalente nei giovani tra 20-25 anni, in paesi poveri o in via di sviluppo.
La necrosi presente sulle gengive sprofonda raggiungendo la radice e l’osso alveolare. Il decorso della malattia è doloroso ed è spesso associato a scarsissima igiene orale ed alla presenza di altre malattie sistemiche come AIDS, leucemia, varicella, morbillo o tubercolosi.